La prevalencia de osteoporosis en el mundo ha aumentado en forma importante en los últimos decenios, determinada en gran parte por el aumento de edad de la población y el mejor diagnóstico de esta enfermedad. Esta patología no discrimina sexo; no obstante, es notablemente mayor en las mujeres que en los hombres afectando a una de cada tres de ellas.
Por EU Gladys Barrera A., Profesor Asociado, Laboratorio Enfermedades crónicas asociadas a la nutrición, INTA – Universidad de Chile.
¿Qué es la osteoporosis?
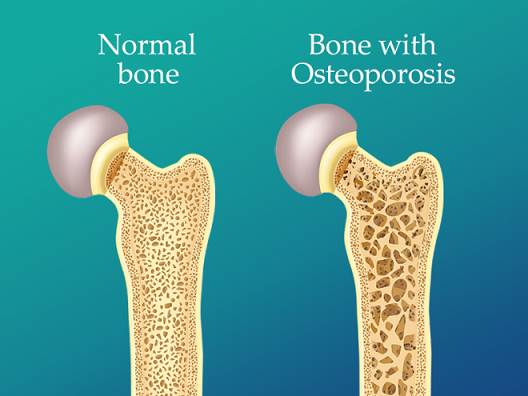
La osteoporosis es una enfermedad del esqueleto que produce una disminución de la masa ósea y deterioro de la microarquitectura del tejido óseo. Los huesos se vuelven más porosos, aumenta el número y tamaño de las cavidades o celdillas de su interior, haciéndolos más frágiles y pueden fracturarse con mayor facilidad. La pérdida de hueso ocurre silenciosa y progresivamente y por ello, se le denomina “epidemia silenciosa” dado que a menudo no presenta síntomas hasta que se produce la primera fractura.
¿Por qué se produce la osteoporosis?
Durante la vida, el cuerpo siempre está reabsorbiendo hueso viejo y creando hueso nuevo. Todo el esqueleto se reemplaza aproximadamente cada 10 años. Durante el crecimiento hay más formación que destrucción, por ello, los huesos ganan tamaño, grosor y resistencia, alcanzando su máximo nivel de densidad alrededor de los 25-30 años de edad. A los 30 años, la mujer promedio ha construido el 98% de su masa ósea máxima.
Cuando el cuerpo tiene un buen equilibrio entre hueso nuevo y viejo, los huesos permanecen sanos y fuertes. La pérdida ósea se produce cuando el cuerpo deja de formar suficiente hueso nuevo, o por pérdida de demasiado hueso antiguo o ambos.
¿Cuáles son los síntomas?
La pérdida de hueso puede iniciarse desde muy joven, cuando los huesos están creciendo o en personas mayores cuando los huesos están totalmente formados. Esta pérdida se produce lentamente por lo que la persona presentará una fractura antes de darse cuenta de que tiene esta enfermedad.
A medida que progresa, la osteoporosis afecta las vértebras de la columna produciendo frecuentemente pequeñas fracturas sin que medien caídas o golpes, provocando dolor agudo de espalda. Así también, se presenta una pérdida progresiva de la estatura por aplastamiento vertebral y un encorvamiento que puede llevar a una incapacidad funcional y laboral.
¿Cuáles son las fracturas más frecuentes?
Las fracturas más frecuentes son las de vértebras, caderas y muñecas (fractura de Colles). Estas fracturas son espontáneas o se asocian a traumatismos leves o moderados. Una de sus principales consecuencias es la pérdida de la autonomía del paciente.
La fractura de cadera es la más grave ya que requiere hospitalización e intervención quirúrgica con urgencia y a veces, las personas no se recuperan totalmente, provocando pérdida de la autonomía y calidad de vida y complicaciones como neumonía, trombosis venosa, entre otras, pudiéndose producir la muerte.
¿Cuáles son los principales factores de riesgo de osteoporosis?
- Las mujeres tienen mayor riesgo que los hombres, especialmente aquellas post menopáusicas que tienen una caída rápida de estrógenos.
- Mujeres que se han realizado una extirpación quirúrgica de los ovarios (ooforectomía).
- Historia personal o materna de osteoporosis.
- Mujeres jóvenes que dejan de menstruar como las atletas delgadas.
- Mujeres muy delgadas o de contextura pequeña.
- Personas con anorexia nerviosa o bulimia, depresión, mieloma múltiple, anemia perniciosa (falta de vitamina B12), enfermedad celíaca, síndrome de Cushing, enfermedad de Crohn.
- Hombres con nivel de testosterona baja o alguna enfermedad asociada a pérdida ósea como: diabetes tipo 1, alguna afección hepática, renal, tiroidea (hipotiroidismo) o paratiroidea (hiperparatiroidismo). También el déficit de calcio o de vitamina D puede afectar.
- Uso de medicamentos como glucocorticoides (Prednisona), anticonvulsivantes, algunos barbitúricos o altas dosis de terapia de reemplazo con hormona tiroidea, Metrotrexato y Furosemida.
- Baja ingesta de calcio y vitamina D.
- Ingesta excesiva de alcohol y fumar.
¿Cómo puedo saber si tengo osteoporosis?
A través de un examen no invasivo llamado densitometría ósea – que el médico le puede recomendar realizarse – el cual mide la densidad mineral ósea (DMO). Este examen que se realiza en la columna vertebral y las caderas tiene gran importancia pues nos permite: valorar el riesgo relativo de presentar fractura antes de que se produzca e iniciar medidas preventivas; confirmar el diagnóstico de fragilidad ósea ante la presencia de fractura; o bien controlar periódicamente la eficacia del tratamiento de osteoporosis.
Los resultados de la densitometría se expresan como T-score, que indica el número de desviaciones estándar (DS) que se desvía la densidad ósea mineral de un paciente respecto del promedio de la población joven de referencia en el sitio medido (columna y cadera). Mientras más bajo es el T-score, mayor será la severidad de la osteoporosis y el aumento del riesgo de fracturas:
- Densidad ósea normal = T-score mayor a -1 DS
- Osteopenia = T-score entre -1 y -2,5 DS
- Osteoporosis = T-score menor a -2,5 DS
- Osteoporosis severa= T-score menor a -2,5 DS + antecedente de fractura previa
¿Cuál es el tratamiento de la osteoporosis?
En la osteoporosis el refrán “más vale prevenir que curar” es especialmente cierto una vez que se ha lesionado la arquitectura del hueso a causa de la osteoporosis. El tratamiento farmacológico actual recupera lentamente la masa ósea perdida sin embargo, el principal objetivo del tratamiento es reducir el riesgo de fracturas.
- Farmacológico:
Está indicado en todos los pacientes que presentan criterios de osteopenia (T-score entre-1 y-2.5 DS) u osteoporosis (T-score menor de -2.5 DS) en la densitometría ósea.
Los fármacos más utilizados son:
– Reemplazo de calcio y vitamina D.
– Bifosfonatos: alendronato, risedronato, ácido zoledrónico.
– Raloxifeno – Estrógenos y reemplazo hormonal.
– Teriparatida (Forteo®).
– Denosumab (Prolia® o Xgeva®).
El número de fármacos antiosteoporóticos disponibles aumentará considerablemente en los próximos años (odanacatib, saracatinib). Muchos de los nuevos medicamentos combinan eficacia con la administración conveniente lo que podría traducirse en una mejor adherencia.
- B. Cambios en los hábitos de vida:
– Realizar ejercicios físicos. Hacer ejercicio es una medicina muy poderosa que no solamente ayuda a reducir la pérdida de hueso, sino que también fortalece los músculos aumentando la fuerza muscular, la coordinación y el equilibrio, previniendo así las caídas y fracturas, además de contribuir a mejorar la salud en general. El mejor ejercicio para los huesos es el que requiere sostener el propio peso, por ejemplo: caminar, correr, subir escaleras, ejercicios de flexoextensión de rodillas y cadera, sentadillas, jugar tenis y bailar. Asimismo, el tai chi puede mejorar el equilibrio.
Los ejercicios con pesas ayudan a construir huesos más fuertes, constituyéndose en uno de los remedios más efectivos contra la osteoporosis, debido a que pone más tensión en los músculos y más presión en los huesos, lo que contribuye a la formación de huesos nuevos.
– Consumir una alimentación equilibrada, rica en calcio y vitamina D. Incluir alimentos ricos en calcio y vitamina D, dando preferencia a alimentos como productos lácteos, legumbres, vegetales verdes, granos, nueces y pescado.
– Obtener suficiente vitamina D a través de la exposición adecuada al sol. Se recomienda 20 a 30 minutos de sol al día, entre 6 y 10 am.
– Prescindir del cigarrillo y consumo excesivo de alcohol.
¿Qué alimentos contienen más calcio y vitamina D?
- Leche, queso, quesillo, yogurt, huevos.
- Frutos secos, almendras, nueces, avellanas, pistachos.
- Porotos, garbanzos.
- Sardinas, anchoas, lenguado, salmón.
- Repollo, brócoli, espinacas, acelgas, coliflor.
¿Cuánto calcio debemos consumir al día?
La cantidad diaria recomendada de calcio puede variar según la edad, el sexo y otras condiciones individuales, pero en general, se suelen proporcionar las siguientes recomendaciones aproximadas de ingesta diaria de calcio para adultos en los Estados Unidos:
- Adultos de 19 a 50 años: 1,000 miligramos (mg) de calcio por día.
- Hombres de 51 a 70 años: 1,000 mg de calcio por día.
- Mujeres de 51 a 70 años: 1,200 mg de calcio por día.
- Adultos mayores de 70 años: 1,200 mg de calcio por día.
Es importante destacar que las necesidades de calcio pueden variar según la dieta, la absorción de calcio y otras circunstancias individuales. También es importante obtener suficiente vitamina D, ya que esta vitamina es necesaria para la absorción efectiva de calcio en el cuerpo.
Para determinar las necesidades de calcio específicas para tu situación, es recomendable consultar a un profesional de la salud, como un médico o dietista, ya que pueden evaluar tus necesidades individuales y proporcionarte recomendaciones más precisas. Además, es importante obtener calcio a través de una dieta equilibrada que incluya alimentos ricos en calcio, como productos lácteos, pescado con huesos comestibles, vegetales de hojas verdes y otros alimentos fortificados con calcio, si es necesario.